Основные физические нагрузки, которым подвергается человек, ложатся на позвоночник. Неудивительно, что боли в спине, особенно в области поясницы, знакомы большинству населения земного шара. Своевременно обнаруженные симптомы и медикаментозное лечение поясничного радикулита позволяют не только устранить боль и остановить деформацию костных тканей, но и предупредить огромное количество заболеваний внутренних органов.
Потому что здоровье позвоночника — основа, определяющая функциональность всех жизненно важных систем организма человека.
Содержание материала:
Поясничный радикулит: причины возникновения
Радикулит — это патологическое состояние, при котором поражаются нервные волокна спинного мозга. Недуг сопровождается болью в разных участках спины и нарушением двигательных возможностей.
Тип радикулита определяют по месту локализации пораженных тканей. Наиболее распространенным считается пояснично крестцовый радикулит.

Острая форма поясничного радикулита отличается кратковременностью проявлений, поэтому больные в этот период редко обращаются к врачу. Отсутствие адекватного лечения приводит к образованию хронической формы патологии, при которой приступы болезненности учащаются и становятся более интенсивными.
Радикулит не считается самостоятельным заболеванием, а расценивается как признак развития болезней спины. Основная причина появления радикулита — остеохондроз позвоночника и его осложнения — межпозвонковая грыжа, протрузия.
Особенности развития остеохондроза
Развитию остеохондроза предшествуют:
- травмы позвоночника, включая ушибы;
- повышенные физические нагрузки;
- опухолевые образования в периферической нервной системе;
- нарушение обменных процессов в организме;
- изменение состава крови, вследствие гормональных нарушений;
- осложнения, вызванные туберкулезом, болезнью Бехтерева, ревматоидным артритом;
- аутоиммунные заболевания;
- врожденные дефекты и генетическая предрасположенность;
- стрессы и бессонницы;
- воспалительные явления.
На первом этапе развития остеохондроза происходит нарушение кровообращения в пораженном участке. В результате нехватки питания и воды, хрящевая прослойка межпозвоночных дисков, обеспечивающая гибкость позвоночника, постепенно истончается и усыхает.

На фоне потери эластичности межпозвоночных дисков происходит их деформация или смещение, нарушается целостность фиброзного кольца, а ядро, расположенное внутри позвонков, выпячивается наружу. При этом происходит сдавливание седалищного нерва (ишиаса) и развиваются воспалительные процессы, характерные для пояснично-крестцового радикулита.
В числе фактов риска возникновения радикулита — переохлаждения, простуды, малоподвижный образ жизни, курение, плоскостопие, лишний вес, нарушение осанки, избыток жирной пищи в рационе на фоне дефицита белка.
Симптомы заболевания и методы диагностики
Развитие поясничного остеохондроза происходит постепенно. Появление признаков радикулита возможно уже на стадии первичных дистрофических изменений тканей межпозвоночных дисков.

Характерные симптомы радикулита:
- появление тупых или острых болей в области поясницы — свидетельство повреждений нервных волокон. Обострение болевого синдрома при физической активности и напряжении, связанном с кашлем, чиханием, подъемом тяжестей;
- ограничение двигательных возможностей при наклонах;
- переход болевых ощущений в конечности, бедра, икроножные мышцы;
- прострелы в пояснице, ягодицах;
- онемение кожи в конечностях, чувство покалывания — результат нарушения передачи нервных импульсов при повреждении нервов;
- общая мышечная слабость — признак прерывистости нервных импульсов. Длительное поражение нервных тканей приводит атрофии мышц.
В зависимости от характера симптоматики, различают такие виды радикулита, как люмбаго и ишиас. При люмбаго болевой синдром возникает в результате резких движений или нервного напряжения. При ишиасе боли носят стреляющий характер и наблюдаются в ягодицах, бедрах и голенях.
Диагностические мероприятия
Для постановки диагноза необходимо полное медицинское обследование. На первом диагностическом этапе проводится сбор анамнеза — изучение и анализ жалоб пациента, выяснение характера недомогания и его локализации. Проводится физиологический осмотр.
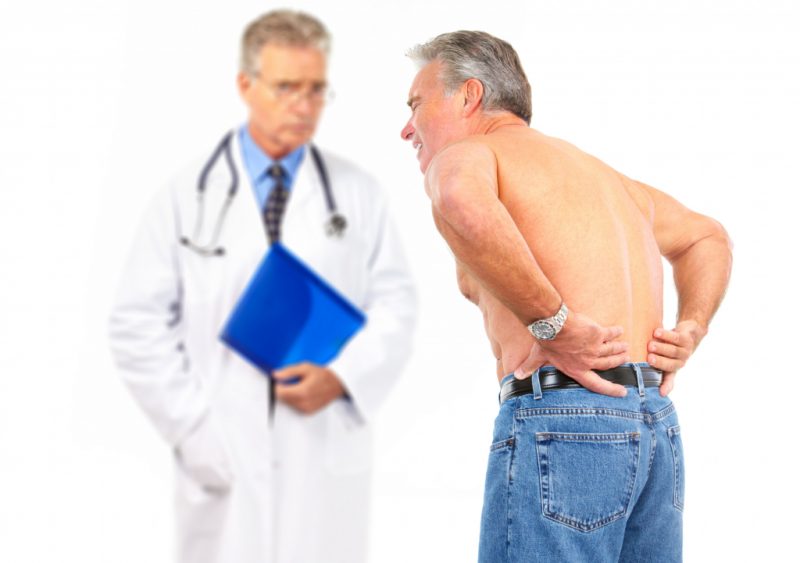
Для получения полного объема диагностической информации неврологи используют анализ мочи и крови, рентгенологические исследования, компьютерную томографию и магнитно-резонансную томографию.
В качестве дополнительных диагностических мер может применяться УЗИ внутренних органов, рентген легких и ЭКГ.
Особенности лечения пояснично-крестцового радикулита
Для устранения симптомов радикулита необходимо лечение основного заболевания. Для этого врачи используют медикаментозный и немедикаментозный способ воздействия. Выбор метода зависит от формы патологии, и могут отличаться при лечении острого и хронического радикулита.
В момент обострения пациентам рекомендуется принять обезболивающее средство и растереть поясницу согревающей мазью. Любые физические нагрузки при этом исключаются. Более того, в течение нескольких дней больному необходимо соблюдать постельный режим.

Полный курс лечения поясничного радикулита может включать следующие меры:
- медикаментозную терапию (уколы, таблетки, мази) — анальгетики, нестероидные противовоспалительные средства, миорелаксанты, хондопротекторы, мочегонные препараты, антибиотики, иммуномодуляторы, витамины;
- физиотерапевтические процедуры — ЛФК, аппаратное воздействие, массаж, вытяжение позвоночника;
- операционное вмешательство.
Любые виды лечебного воздействия должны выполняться по рекомендации и под контролем квалифицированных специалистов.
Медикаментозное лечение поясничного радикулита
Прием медикаментов позволяет устранить большинство патологических процессов, возникающих при поясничном радикулите — боль, воспаление, отечность, слабость мышц, спазмы, нарушение обмена веществ, поражение хрящевой ткани, снижение иммунитета.
Устранение болевого синдрома
Эффективное устранение болевого синдрома при радикулите достигается с помощью анальгетиков, обезболивающих препаратов — таблеток, инъекций, мазей. Хорошими обезболивающими свойствами отличаются: Парацетамол, Анальгин, Кеторолоак и Нефопам.
Нередко для купирования боли применяют лекарства с двойным эффектом — снимающие и болевые, и воспалительные процессы одновременно.
Лечение воспаления
Противовоспалительные лекарства — первоочередный выбор неврологов при лечении радикулита. НПВС — нестероидные противовоспалительные средства обеспечивают подавление воспалительных проявлений и обладают выраженными болеутоляющими свойствами.
Для устранения воспалений, чаще всего, медики применяют:
- Аспирин. Принимают после еды. Суточная доза — 200мг;
- таблетки Диклофенак. Норма — 50-100 мг в сутки;
- Ибупрофен — таблетки. Максимальная доза — 2,4 г в день;
- Индометацин — таблетки и капсулы. Первичный прием — 25 мг после еды с последующим увеличением дозы при отсутствии эффекта;
- Нимесулид — таблетки. Принимают дважды в день по 100 мг.
Прием лекарственных препаратов — обязательная составляющая комплексной терапии, применяемой при лечении поясничного радикулита.
Улучшение трофики тканей
Деформация хрящевых тканей и последующие воспалительные процессы сопровождаются ухудшением питания клеток. Для улучшения трофики тканей необходим прием сосудистых препаратов и антигипоксантов — Эуфиллина, Никотиновой кислоты.
Перечисленные лекарственные средства улучшают кровоснабжение в пораженных участках и способствуют восстановлению естественной структуры тканей.
Местное лечение: мази, пластыри, растирки
Местное лечение радикулита наружными средствами обеспечивает обезболивающий и противовоспалительный эффект. Мази, кремы и растирки устраняют спазмы и способствуют расслаблению мышц, повышают интенсивность кровотока и обменных процессов.

Мази на основе змеиного или пчелиного яда обладают свойством усиления иммунных сил организма.
Для запуска восстановительных процессов в пораженных тканях применяют муравьиный или камфорный спирт, настойку перца или пластырь с перцовой пропиткой.
Уколы от радикулита
Инъекционное воздействие позволяет быстро купировать боль и снять воспаление.
Наиболее эффективными считаются уколы от радикулита с применением:
- Кетонал — нестероидное средство, быстро снижающее воспалительные процессы;
- Диклофенак — эффективный препарат для купирования боли и воспалений. Не рекомендован к применению более двух дней подряд;
- Новокаин. Новокаиновая блокада — наиболее распространенный способ быстро остановить острый приступ радикулита.
- Мильгамма — сочетание лидокаина и витаминов. Устраняет боль, подавляет патологические процессы, обеспечивает питание пораженных тканей.
Применение инъекций позволяет эффективно и быстро устранить симптомы радикулита, но не основную причину заболевания. Для полного излечения необходима комплексная терапия, предусматривающая одновременное воздействие различными видами средств, включая немедикаментозные.
Лечение при беременности
В период беременности центр тяжести тела смещается, и нагрузка на поясницу становится значительной. Наряду с этим, в организме беременной происходит изменение обменных процессов, что может выразиться в дефиците витаминов и минералов.
Поэтому, в качестве лечебной меры рекомендуется ввод в рацион дополнительного количества продуктов, содержащих необходимые вещества.

Если у беременной наблюдается острое развитие радикулита, в первом и втором триместрах допускается прием Индометацина и Ибупрофена. Для улучшения кровотока беременным назначают Курантил, способствующий притоку крови к очагам поражения.
Кроме того, крайне важно обеспечить поддержку позвоночника и снизить нагрузки на него посредством ношения корсетов и специальной одежды для беременных.
Меры профилактики заболевания
В большинстве случаев, боли в спине возникают, вследствие неправильного образа жизни человека.
Чтобы избежать болезней позвоночника и сохранить двигательную активность, врачи рекомендуют:
- поддерживать мышцы в тонусе, обеспечивая регулярную, но умеренную физическую активность;
- заняться плаванием и выполнением упражнений лечебной физкультуры;
- избегать переохлаждений и сквозняков;
- исключить или снизить до минимума воздействие вредных привычек;
- позаботиться о полноценном рационе, включающем витамины, растительные масла, продукты, богатые кальцием и клетчаткой;
- не поднимать тяжести, ограничить выполнение тяжелых физических работ;
- бороться с лишним весом;
- избегать стрессовых ситуаций.
Мощным профилактическим фактором может стать сохранение осанки — прямая спина обеспечивает равномерность нагрузки на позвоночник и позволяет избежать чрезмерного давления на отдельные участки.