Панкреатит у детей встречается довольно редко. Однако заболевание серьезное, поэтому родителям нужно знать симптомы и признаки патологии, чтобы вовремя обнаружить их и обратиться к врачу.
Содержание материала:
Причины панкреатита
Примерно у четверти заболевших пациентов в детском возрасте определить причину патологии не удается. Организм ребенка более активен, поэтому остро реагирует на малейшие внешние воздействия разного характера, проследить влияние которых довольно сложно.
Во всех остальных случаях воспаление поджелудочной железы развивается по таким причинам:
- бактериальные и вирусные инфекции (от дизентерии до краснухи);
- избыток витамина Д;
- различные травмы живота;
- паразитическое поражение;
- новообразования в поджелудочной;
- воспалительные процессы органов ЖКТ;
- токсико-аллергическая реакция на прием некоторых медикаментов;
- желчнокаменная болезнь;
- холецистит;
- постоянные стрессы, неблагоприятная обстановка в семье;
- повреждение панкреатического протока;
- патология развития органа;
- наследственность.
Также к группе риска относятся дети, которые неправильно питаются и любят жирную и сладкую пищу.
Если для большинства взрослых людей периодическое употребление таких блюд не приносит вреда, то у детей подобная пища стимулирует избыточное выделение желудочного сока и последующее нарушение работы поджелудочной.
Первые признаки и симптомы заболевания
У маленьких пациентов болезнь протекает с менее выраженной симптоматикой, в сравнении со взрослыми. Поэтому родителям всегда нужно внимательно относиться к здоровью своего чада.
Симптомы панкреатита у детей:
- приступообразные боли в животе, усиливающиеся при прощупывании пораженного органа;
- тошнота либо рвота;
- отсутствие аппетита;
- тяжесть в желудке;
- сильные газы;
- нарушения пищеварения;
- понос;
- бледность кожи;
- учащенный пульс.
В легких случаях не наблюдается повышение температуры.
Это интересно: тошнота после еды
Тяжелая форма болезни характеризуется более тревожными признаками:
- постоянные боли в левом подреберье;
- беспрестанная рвота;
- твердый и напряженный живот;
- повышение температуры;
- пожелтение склеры;
- учащение пульса;
- общее ухудшение состояния.
Болевые приступы могут длиться от часа до 2 – 3 суток.
Виды воспалений поджелудочной железы
Есть три вида болезни:
- Острый панкреатит. Основная причина – нарушение выработки ферментов. Чрезмерный синтез веществ вредит поджелудочной железе. Есть две формы этой патологии: отечно-серозная и деструктивная. Первая встречается гораздо чаще, к тому же прогноз ее течения благоприятный. Во втором случае без неотложной врачебной помощи и реанимационных мероприятий малыш может умереть.
- Хронический панкреатит. Заболевание прогрессирует на фоне других патологий – фиброза, склероза и атрофии поджелудочной железы.
- Реактивный панкреатит (у ребенка он может быть вызван общей интоксикацией организма при отравлении или инфекции). Инфекционные процессы всегда дают осложнение на поджелудочную железу, которая вдобавок ко всему еще и страдает от приема различных лекарств и антибиотиков.
Нужно помнить, что частые реактивные воспаление могут со временем перейти в настоящую острую форму болезни.
Диагностические мероприятия
Основной симптом – резкие боли в животе. Поэтому при обращении к врачу специалист в первую очередь проверяет малыша на болезни с подобной симптоматикой (аппендицит, холецистит, непроходимость кишечника).
Диагностика, как правило, включает в себя такие мероприятия:
- общий осмотр, сбор анамнеза, пальпация брюшной полости;
- сдача общего и биохимического анализа крови;
- анализ кала;
- рентген;
- УЗИ органов живота.
Все исследования проводят в стационаре, так как дети с такими симптомами госпитализируются обязательно.
Лечение панкреатита у детей
Лечение обязательно должно быть комплексным. Больному назначают медикаментозную терапию, подбирают диету и рекомендуют соблюдать строгий постельный режим без нагрузок и стрессов.
Медикаментозное лечение
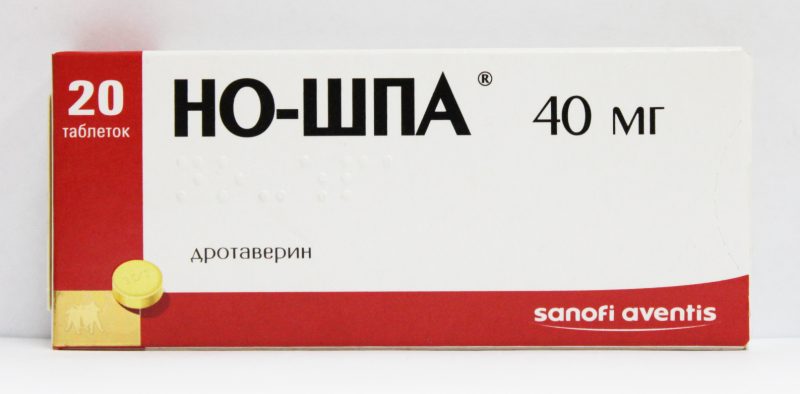
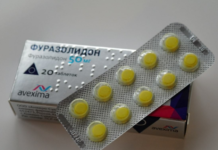
При сильных болях ребенку назначают анальгетики и спазмолитики («Но-шпу», «Папаверин», «Анальгин»). Для нормализации выработки ферментов необходимы антисекреторные средства («Ранитидин», «Фамотидин»). Немаловажную роль играют и ферментативные препараты.
Хирургическое лечение проводится только при полной неэффективности консервативного или при быстром прогрессировании поражения органа.
Рецепты народной медицины
Заниматься самолечением категорически противопоказано. Неправильно подобранные лекарственные средства могут нанести только вред и повредить еще и другие органы. Использовать народные рецепты можно уже после улучшения состояния больного и консультации с врачом.
Популярные рецепты:
- Овес. Зерна промыть, залить водой и наставить 24 часа. Высушить зерна и измельчить в порошок. Полученную муку развести с водой, довести до кипения и настоять. Кисель процедить, охладить и выпить, не оставляя на потом.
- Картофель. Отжать сок из 2 – 3 крупных картофелин. Должно получиться около 200 мл жидкости. Пить до еды по пару раз в день.
- Барбарис. Кору растения (1 ст. л.) залить 1 ст. кипятка и настаивать полчаса. Охлажденный настой принимать по 1 ст. л. перед едой.
Также неплохой результат дают лекарственные сборы из разных трав: бессмертника, ромашки, полыни, календулы.
Это интересно: бессмертник
Диета при панкреатите
Большое значение имеет питание. Именно оно призвано уменьшить нагрузку на поджелудочную железу и улучшить ее состояние. При остром воспалении в первые 2-е суток лучше вообще ничего не есть, больным можно пить только воду. Соблюдать это требование несложно, так как пациенты в этот период страдают полным отсутствием аппетита.
Маленьким и слабым детям с целью предупреждения ухудшения состояния может вводиться глюкоза.
Разрешенные продукты и блюда после голодовки:
- в 1-е сутки разрешено употреблять только жидкие протертые кашки или овощные пюре, компоты, кисели;
- со 2-го дня можно добавить легкие овощные супы-пюре и паровой белковый омлет (желтки убрать);
- со 2-й недели рацион можно дополнить печеными яблоками, отварной куриной грудкой в измельченном виде, овощами, приготовленными на пару;
- с третьей – четвертой недели по рекомендации врача в меню можно включить отварное мясо или рыбу нежирных сортов, творожные запеканки, овощное рагу, макароны, отварные яйца.
Жареная, жирная и сладкая пища – под запретом. Также не стоит употреблять овощи и фрукты в свежем виде, а также грибы, бобовые, полуфабрикаты.
Диета строгая, но ее соблюдение напрямую влияет на темпы выздоровления и течение болезни.
Возможные последствия и профилактика заболевания
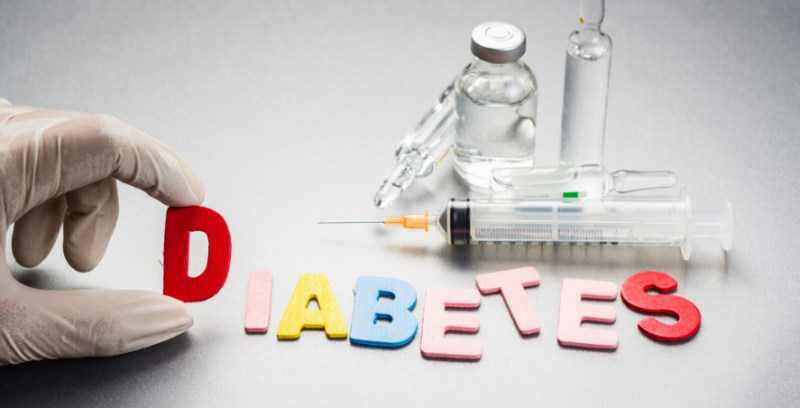 Осложнения болезни довольно серьезные:
Осложнения болезни довольно серьезные:
- сахарный диабет;
- ложная киста;
- воспаление брюшины;
- плеврит.
Прогноз напрямую зависит от течения болезни и своевременного начала лечения.
Острые формы излечиваются быстро. Прогноз хронического течения болезни зависит от силы и частоты обострений.
Редко встречающаяся в детском возрасте болезнь в гнойной или геморрагической форме при промедлении может привести к смерти.
Профилактические меры очень просты. Для предупреждения развития патологии детям необходимо обеспечить рациональное и адекватное возрасту питание, предупредить развитие глистных инвазий, инфекционных болезней. В случае болезни необходимые медикаменты нужно принимать только по назначению врача. Дети с хроническими болезнями ЖКТ должны регулярно проходить осмотры у врача, лечиться в специальных санаториях.