Сбои функциональности поджелудочной железы зачастую сопровождаются сильнейшими болезненными ощущениями и в достаточной степени осложняют привычное течение повседневной жизни больного. Одной из наиболее распространенных болезней такого типа признан панкреатит. Как распознать и как лечить панкреатит, существуют ли эффективные меры по профилактике данного заболевания?
Содержание материала:
Причины возникновения и симптомы панкреатита
Причины возникновения панкреатита способны отличаться в зависимости от половой и возрастной принадлежности заболевшего.
Причины панкреатита у мужчин:
- Частый прием спиртных напитков, обуславливающий «алкогольный» панкреатит.
- Несоблюдение принципов здорового питания, злоупотребление жирной и соленой пищей.
- Игнорирование типичных симптомов патологии и обострений, результатом которого часто становится панкреатит в запущенной форме.
Причины появления женского панкреатита:
- Желчнокаменная болезнь (способна наряду с панкреатитом обусловить холецистит).
- Гормональный сбои, провоцирующие воспаления в районе поджелудочной железы (климакс, период вынашивания ребенка, курс приема оральных контрацептивов).
- Голодание, жесткие диеты.
Причины появления панкреатита у детей:
- Травмы или постоперационные последствия, повлекшие за собой повреждения тканей/протоков железы.
- Наследственная предрасположенность к пищевой аллергии, хроническим воспалительным процессам, избыточной выработке желудочного сока.
Вторичный панкреатит способен развиваться как симптом различных патологий, так и в результате полученных травм органов брюшины, перенесенных операций и т. д.
Кроме того, подобное состояние может быть обусловлено следующими патологиями:
- неинфекционный гепатит;
- гастрит;
- цирроз печени;
- дискинезия желчевыводящих путей;
- инфекции кишечника.
Немного статистики! Приблизительно в 30% случаев установить точную причину развития панкреатита не удается.
Случается, что человек не подозревает о наличии у себя панкреатита.
Обратиться за врачебной помощью следует, отметив у себя следующие симптомы ранней стадии заболевания:
- частая изжога, отрыжка;
- непроходящее ощущение тяжести в желудке;
- метеоризм;
- повышение температуры тела;
- тошнота, рвота, диарея.
 Один или несколько указанных симптомов может стать спутником воспалительного процесса в поджелудочной железе.
Один или несколько указанных симптомов может стать спутником воспалительного процесса в поджелудочной железе.
Хроническая форма заболевания поджелудочной железы
Хронический панкреатит по своим проявлениям чрезвычайно похож на острую форму, но признаки его зачастую бывают облегченными. Иногда хроническая форма наблюдается, если больной злоупотребляет жирной, острой пищей, алкоголем.
Иногда у пациентов отмечается диарея, отсутствие аппетита, вздутие живота. Кроме того, такую форму заболевания отличают отрыжка и чрезмерное слюноотделение. При этом слюны может скопиться столько, что пациенту придется постоянно ее сплевывать.
В ряде случаев на фоне хронического панкреатита способны возникнуть диабет, желтуха, нервные расстройства — человек становится возбужденным и раздражительным, иногда впадает в депрессию.
Хроническая патология может протекать в двух формах:
- На начальном этапе симптоматика заболевания относительно легкая. Болезнь может давать о себе знать на протяжении многих лет, но всерьез не беспокоить пациента.
- Обострение хронического панкреатита зачастую неразрывно связано с особенностями питания больного. Симптоматика заболевания начинает беспокоить пациента чаще.
Оставленные без внимания признаки хронической формы болезни и отсутствие своевременной терапии способны спровоцировать рак поджелудочной железы в дальнейшем.
Острый панкреатит
Базовым симптомом острого панкреатита у взрослых и детей считается боль в зоне ниже желудка в левом подреберье. Иногда неприятные ощущения могут локализоваться в области плеча или почек слева. Поэтому признаки острого панкреатита нередко путают с патологиями сердца.
 Помимо сильнейших болей, сопровождающих приступ панкреатита и часто вызывающих шок, больного могут мучить рвота, понос, или же, напротив, запор. Живот при этом будет вздутый и твердый. Дополнительным признаком являются резкие скачки показателей давления, сопровождаемые учащенным сердцебиением и одышкой.
Помимо сильнейших болей, сопровождающих приступ панкреатита и часто вызывающих шок, больного могут мучить рвота, понос, или же, напротив, запор. Живот при этом будет вздутый и твердый. Дополнительным признаком являются резкие скачки показателей давления, сопровождаемые учащенным сердцебиением и одышкой.
Иногда патология может спровоцировать синеватые пятна в зоне поясницы и пупка. Кроме того, подобное заболевание может стать толчком для развития желтухи или почечной недостаточности.
Дети во время приступа могут ощущать сильнейшую боль под ложечкой или в районе поясницы, сопровождаемой гипертермией и побледнением или пожелтением кожных покровов. Склеры глаз также могут принять нетипичный желтый оттенок. Рвота почти не приносит облегчения, в последней отслеживаются следы желчи.
Диагностика
В процессе диагностики панкреатита гастроэнтеролог применяет инструментальные и лабораторные исследовательские методы:
- Общий анализ крови (обнаружение воспаления).
- Биохимический анализ крови (определение уровня ферментов). У больных, страдающих панкреатитом, уровень альфа-амилазы превышает норму в 10 раз.
- Анализ крови на сахар. Проводится для отслеживания показателей глюкозы.
- Анализ мочи. Следы амилазы в урине зачастую считаются предвестниками острого панкреатита.
- Рентген органов брюшины.
- Компьютерная томография.
- Копрограмма (анализ кала).https://www.youtube.com/watch?v=PY-jBJU1hj8
В ряде случаев больному рекомендовано УЗИ органов брюшины для отслеживания изменения железы. С помощью такого метода диагностики можно отследить типичные проявления панкреатита: неровность краев органа, изменение его формы или наличие кисты.
Медикаментозное лечение
Медикаменты, применяемые для терапии панкреатита, должны устранять острое воспаление и действие патогенных факторов.
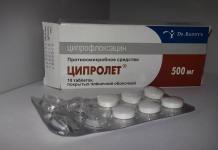
 В период обострения железе необходим функциональный покой, обеспечиваемый постельным режимом и щадящим голоданием: 5-6 раз в день следует употреблять антациды (Алмагель или микстура Бурже). При обострении назначается Ранитидин и Гистодил. В случае присоединения инфекции рекомендованы антибиотики Гентамицин и Ампициллин.
В период обострения железе необходим функциональный покой, обеспечиваемый постельным режимом и щадящим голоданием: 5-6 раз в день следует употреблять антациды (Алмагель или микстура Бурже). При обострении назначается Ранитидин и Гистодил. В случае присоединения инфекции рекомендованы антибиотики Гентамицин и Ампициллин.
Для устранения болей назначаются спазмолитики Но-Шпа или Папаверин, а при их усилении водятся Анальгин, Баралгин.
Диета при панкреатите
Помимо приема таблеток и других форм медикаментозных препаратов от панкреатита, больному следует придерживаться особенной диеты.
Для облегчения симптоматики патологии следует исключить из меню следующие продукты:
- изделия из сдобы, теста;
- рыбные, мясные бульоны;
- жирное, соленое мясо, рыбу;
- копчености, консервы;
- некоторые виды каш (ячменная, кукурузная, пшенная);
- некоторые овощи (капуста, перец, редис);
- сладости, шоколад, варенье;
- газированные напитки, какао, кофе;
- соусы, пряности, приправы.
Разрешено употреблять в пищу продукты из списка:
- крупы (за исключением запрещенных);
- нежирную рыбу, мясо, творог;
- яйца, сваренные всмятку;
- пудинги, приготовленные на пару;
- сливочное масло (до 30 грамм);
- овощи (за исключением запрещенных);
- несладкие кисели и желе;
- минеральную негазированную воду, чай.
Рекомендации по пищевому режиму при хроническом и остром панкреатите:
- Больному нужно следовать установленному меню не менее 2 месяцев.
- Ежедневно следует употреблять не менее 1.5 л жидкости, разделив прием на порции по 200 мл. Полезно употреблять отвар шиповника, чай.
- В стадии обострения больному лучше всего поголодать 1-2 дня. Однако проводить такую процедуру следует исключительно после одобрения врача. Выходить из голодания стоит постепенно.
- Обезжиренные белковые продукты следует отваривать или подвергать паровой обработке.
- Порции еды нужно сделать небольшими и довести количество их приемов до 5-6 раз в сутки.
- Лучше всего употреблять пищу в жидком или полужидком виде.
Ремиссия хронического панкреатита предполагает соблюдение таких рекомендаций:
- употреблять больше белковой пищи, снизив потребление углеводов и жиров;
- минимизировать количество потребляемой соли (не более 6 г в сутки).
К сведению! Нередко стадия обострения возникает в случае, если больной резко изменяет своим пищевым привычкам. Например, если спустя некоторое время соблюдения диеты начнет злоупотреблять продуктами из запрещенного списка.
Хирургическое лечение
Хирургическая терапия панкреатита рекомендована при наличии ряда показаний:
- панкреатический асцит;
- внутрипротоковое кровотечение;
- стеноз двенадцатиперстной кишки или панкреатического протока;
- патология, не поддающаяся консервативной терапии.
К наиболее распространенным хирургическим методам при панкреатите относят следующие:
- Дистальная резекция железы. Заключается в удалении тела и хвоста органа. Рекомендовано, если поражение не захватывает железу в полном объеме.
- Субтотальная резекция. Предполагает удаление тела, хвоста и части головки органа. При этом сохраняются участки, прилегающие к двенадцатиперстной кишке. Показана при тотальном поражении железы.
- Некрсеквестрэктомия. Имеющееся жидкостное образование подлежит пункции, после чего происходит промывание протоков.
Операции могут проводиться под контролем рентгена и УЗИ.
Профилактика новых обострений
Наилучшей профилактикой панкреатита признан отказ от частого употребления алкоголя и табачных изделий.
Также следует соблюдать принципы здорового питания – минимизировать количество жирной и острой пищи, питаться регулярно малыми порциями. В меню должно быть включено достаточное количество микроэлементов и витаминов.
При малейших жалобах на нарушение работы ЖКТ следует обратиться к гастроэнтерологу.
Способы лечения панкреатита во многом зависят от возрастных показателей больного, а также степени запущенности заболевания. Чтобы не допустить обострений и связанных с ними осложнений, и здоровым, и уже больным панкреатитом людям рекомендуется уделять тщательное внимание своему образу жизни и рациону.
В случае если консервативные методы терапии оказались бессильны, больному показана хирургическая операция.