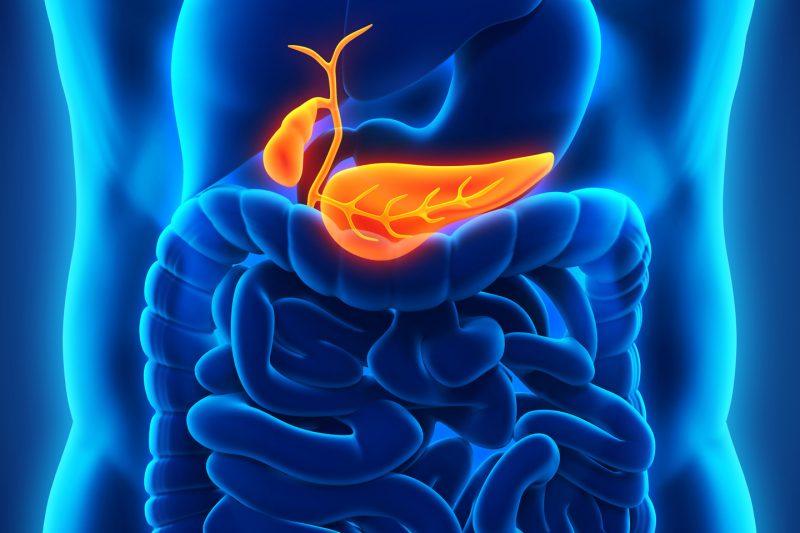
От слаженной работы всех органов пищеварительной системы зависит здоровье нашего желудочно-кишечного тракта. Сок поджелудочной железы, вырабатываемый в процессе переваривания, помогает расщеплять поступающие с пищей вещества. При хроническом панкреатите жидкость начинает своё действие не в двенадцатиперстной кишке, а непосредственно в поджелудочной, что приводит к развитию серьезных патологий.
Содержание материала:
Причины хронического панкреатита
При воспалительном процессе происходит отмирание клеток железы, а на более запущенных стадиях может развиться панкреонекроз, который несет серьезную угрозу жизни человека.
Основными причинами возникновения хронического панкреатита являются:
- Чрезмерное употребление алкоголя. Практически у 50% пациентов данное заболевание развилось на фоне злоупотребления спиртными напитками. Под воздействием алкоголя в поджелудочной железе увеличивается количество вырабатываемых ферментов. При этом орган существенно замедляет свои функции, в результате чего панкреатический сок активизирует своё действие внутри железы, не успев дойти до кишки. К тому же спазмируются протоки, по которым вырабатываемая жидкость поступает в двенадцатиперстную кишку. В конечном итоге поджелудочная железа начинает переваривать саму себя.
- Неправильное питание. Если в ежедневном рационе преобладают жирные, острые или соленые блюда. К негативным последствиям ведет чрезмерное переедание, когда в течение дня человек ничего не ест, а перед сном съедает большую порцию на голодный желудок.
- Наличие камней в жёлчном пузыре. Если на схеме изобразить расположение каналов желудочно-кишечного тракта, то можно увидеть, что протоки жёлчного пузыря и поджелудочной железы на определенном участке соединяются, образуя единый проток. Камень, находящийся в жёлчном канале, способен закрыть доступ в двенадцатиперстную кишку, спровоцировав таким образом задержку ферментов.
- Инфекционные заболевания. Хронический панкреатит может развиться на фоне осложнений, вызванных гепатитом B и С или вирусом паротита.
Симптомы и признаки заболевания
Главный звоночек, свидетельствующий о наличии воспалительного процесса в поджелудочной железе – тянущая боль в области живота, отдающая в спинной отдел. Зачастую неприятные ощущения возникают спустя час после приема пищи. Бывают случаи, когда болевой синдром проявляется через несколько суток. Обычно это случается после злоупотребления алкоголем.
Помимо периодически возникающих в брюшном отделе болей выделяют следующие симптомы хронического панкреатита:
- расстройство желудка, сопровождающееся тошнотой и рвотным рефлексом;
- жидкий стул;
- слабый аппетит;
- хронический метеоризм.
Важно! Признаки заболевания постоянно меняются. Опасность хронической формы состоит в том, что симптомы, характерные данному недугу, могут затихать на длительный период времени либо вовсе не проявляться.
Обострение хронического панкреатита
В период обострения у пациента наблюдается белый налет на языке, стремительная потеря веса, а также симптомы нехватки витаминов, такие как «заеды» в уголках ротовой полости, обезвоживание кожного покрова, выпадение волос и т.д. Осложнения приводят к возникновению сильных болей в процессе пальпации брюшной полости.
Помимо этого запущенная стадия заболевания провоцирует развитие симптома Грея-Тернера, при котором образуются кровоизлияния в поверхностных тканях живота. При пальпации врач может обнаружить у пациента плотное образование, вызванное вследствие увеличения поджелудочной железы.
Очень часто обострение хронического панкреатита наблюдается в результате соблюдения неправильной диеты. Больной стремительно теряет вес, снижается его активность, наблюдаются проблемы со сном, что, в конечном счете, приводит к возникновению глубокой депрессии.
Диагностические мероприятия
Сложнее всего обнаружить воспаление поджелудочной железы на ранних этапах развития болезни. С целью грамотной диагностики недуга врач-гастроэнтеролог проводит ряд клинических исследований, которые позволяют выявить панкреатит даже на начальных стадиях.
- Общий анализ крови. Специалисты определяют уровень лейкоцитов, скорость оседания эритроцитов (СОЭ). Данные исследования помогают обнаружить процессы воспалительного характера, протекающие в желудочно-кишечном тракте.
- Биохимия крови. Благодаря данному методу диагностики удается получить сведения о метаболизме, определить уровень ферментов в поджелудочной железе, а также выявить количество глюкозы в крови.
- Ультразвуковое исследование органов брюшного отдела. Врач наглядно оценивает состояние органов пищеварительной системы, определяет размер поджелудочной железы и её строение.
- Рентгенография. Данная методика разработана с целью диагностики жёлчных путей.
- Анализ мочи. Повышенный уровень амилазы сигнализирует о наличии воспалительного процесса (чаще всего наблюдается при острой форме панкреатита).
Лечение заболевания поджелудочной железы
Лечение хронического панкреатита направлено на восстановление всех функций органов брюшной полости. В момент обострения болезни взрослым пациентам назначают строгую диету, а в некоторых случаях рекомендуют в течение нескольких дней полностью воздержаться от употребления пищи. За счет этого поджелудочная железа на время прекращает свою работу и перестает выделять панкреатический сок.
Медикаментозное лечение
Лекарственные препараты, назначенные лечащим врачом, должны выполнять ряд следующих функций:
- Снимать боль. В тех случаях, когда болезнь сопровождается сильным болевым синдромом, больному выписывают медикаменты, действие которых направлено на устранение спазмов. Выраженным эффектом обладают Но-шпа, Атропин, Новокаин или Промедол.
Важно! При хроническом панкреатите нельзя использовать нестероидные противовоспалительные средства, такие как Аспирин или Кетанов.
- Снижать выработку ферментов. Для этого назначаются лекарства, подавляющие секрецию желудочной кислоты. К ним относят капсулы Омепразол.
- Оказывать антибактериальное действие. С целью предотвращения развития патогенных микроорганизмов выписывают антибиотики вроде Амоксила.
- Восстанавливать водно-электролитный баланс. Для этого больному ставят капельницы с использованием физиологических растворов.
Рецепты народной медицины
- Кисель из овса. Промытый овес заливают очищенной водой, после чего оставляют смесь настаиваться в течение двух суток. Затем крупу высушивают и измельчают до порошкообразного состояния. Готовый ингредиент добавляют в воду. Полученную смесь кипятят несколько минут, а потом настаивают кисель еще полчаса. Средство на основе овса пьют исключительно в свежем виде.
- Картофельный сок. Полученный с помощью соковыжималки сок картофеля выпивают ежедневно за 15 минут до еды. Для наилучшего результата сок выпивают два раза в день: утром и вечером.
Хирургическое вмешательство
В медицине выделяют прямые и непрямые способы лечения панкреатита. К непрямым методикам относят операции на желчных протоках, а также хирургические вмешательства на органах брюшной полости. Среди прямых способов лечения выделяют внутреннее дренирование кисты, удаление головки поджелудочной железы и жёлчных камней.
Хирургическое вмешательство назначается лечащим врачом, если:
- наблюдается запущенная стадия болезни, при которой диагностируется обтурационная желтуха;
- ярко выражен болевой синдром, не прекращающийся даже под воздействием медикаментов;
- образуется киста.
Диета при хроническом панкреатите
Строгое соблюдение всех необходимых ограничений в питании позволит предотвратить последующее обострение панкреатита. Гастроэнтерологи рекомендуют своим пациентам исключить из рациона жирные, сладкие, соленые и острые блюда, которые провоцируют чрезмерную выработку панкреатического сока.
Больным не стоит употреблять копченые изделия, консервы, колбасы, а также острые пряности, шоколад и спиртные напитки. Помимо этого, следует принимать пищу в небольших количествах 4-5 раз в день, чтобы минимизировать воздействие на поджелудочную железу.
Осложнения и прогноз
Запущенная стадия заболевания может стать причиной возникновения различных инфекционных и воспалительных осложнений, таких как гнойный холангит и лигаментит, а также острых септических состояний, вызванных развитием бактерий.
Наиболее распространенным осложнением является холестаз, при котором наблюдается стремительное снижение выработки желчного секрета. Застой желчи, в свою очередь, приводит к образованию камней в желчном пузыре и способствует развитию печеночной недостаточности.
Важно! Своевременная диагностика и грамотное лечение панкреатита поможет избежать последующих осложнений хронической формы недуга.
Профилактика
Чтобы избежать обострения хронического панкреатита, больному необходимо систематически (не менее 2-х раз в год) обследоваться в специализированном учреждении. Снизить риск возникновения осложнений удастся лишь в том случае, если пациент будет безоговорочно следовать всем рекомендациям гастроэнтеролога.
Основные меры профилактики:
- соблюдение всех правил питания, исключение вредной еды и фаст-фуда;
- потребление воды в достаточном объеме;
- включение в рацион продуктов, обогащенных полезными для здоровья витаминами.
И помните, что наиболее пагубно сказывается на состоянии поджелудочной железы злоупотребление вредными привычками. Чтобы заболевание находилось в стадии затишья как можно дольше, необходимо полностью отказаться от употребления алкогольных напитков и табачных изделий.